 Mme Céline MICHE/Mme Anne-Marie SOULIER :
Mme Céline MICHE/Mme Anne-Marie SOULIER :
Infirmière Diplômée d’Etat, coordinatrice RAAC
Appel au Standard 04 71 04 32 10 + Mise en relation avec le 16 88
Du lundi au jeudi de 8h15 à 16h00
La RAAC constitue une nouvelle pratique en lien avec des modalités d’amélioration de la qualité de prise en charge globale et d’optimisation des parcours – patients, mais aussi en termes de gain en efficacité non négligeable.
Ces mesures sont mises en place avant, pendant et après la chirurgie, avec un objectif essentiel, rendre le patient acteur de sa prise en charge : informer et aider le patient à se préparer à l’intervention, limiter l’agression chirurgicale, mobiliser tous les intervenants dans un projet commun, pour permettre une récupération précoce vers l’autonomie, avec un séjour hospitalier plus bref, et en réduisant d’autant les risques nosocomiaux.
Ce parcours entraine une cohésion entre les différents acteurs extra et intra hospitaliers gravitant autour du patient (anesthésiste, paramédicaux des unités, personnels administratifs, infirmière RAAC, médecins nutritionniste, diététicien, chirurgiens,…) et ce, en pré-per et post-opératoire.
La RAAC correspond à une organisation spécifique des soins selon la notion de « chemin clinique » centrée autour du patient qui devient acteur de sa prise en charge.
Pôle : Chirurgie
Chef de pôle : Dr Guy LESCURE 
Directeur référent : Anne TRANCHARD
Chirurgien référent : Dr Hubert PETIT
Cadre supérieur : (FF) Marie-Pierre MARTINET
Cadre de santé : (FF) Florian CASANOVA
IDE RAAC : Céline MICHE/Anne-Marie SOULIER
La RAAC sur le CHER
La RAAC a été définie dans les années 1990 par l’équipe danoise du Professeur Henry Kehlet, et a été mise en place en 2017 sur notre établissement.
3 spécialités bénéficient actuellement de ce parcours, à savoir :
ORTHOPEDIE: Prothèse totale de hanche, prothèse totale de genou, prothèse totale d’épaule
CHIRURGIE GYNECOLOGIQUE: hystérectomie, mastectomie
CHIRURGIE DIGESTIVE: chirurgie colorectale, foie, estomac, pancréas.

En amont de l’hospitalisation :
La pré-habilitation constitue la 1ère étape de cet accompagnement, et sous-entend la préparation physique, nutritionnelle et psychologique du patient avant l’intervention, pour une récupération optimale après la chirurgie.
Elle se déroule sur plusieurs semaines avant l’intervention, et est donc actuellement pratiquée sur le CHER pour la chirurgie orthopédique, digestive et gynécologique.

La pré-habilitation constitue la 1ère étape de cet accompagnement, et sous-entend la préparation physique, nutritionnelle et psychologique du patient avant l’intervention, pour une récupération optimale après la chirurgie.
Elle se déroule sur plusieurs semaines avant l’intervention, et est donc actuellement pratiquée sur le CHER pour la chirurgie orthopédique, digestive et gynécologique.
Selon la spécialité, le patient suit un parcours différent :
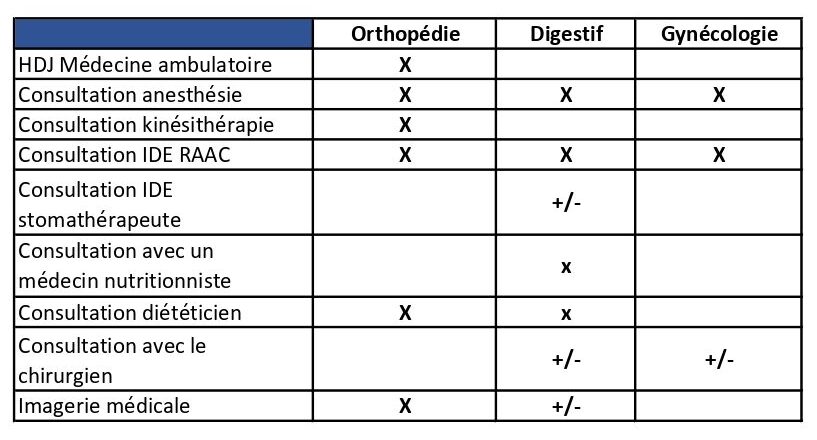
A noter que lors de la consultation chirurgicale et/ou lors de l’entrevue avec l’IDE RAAC, la sortie du patient est abordée et anticipée (Liens avec SSR – hôpitaux locaux et service social), afin d’évaluer les besoins et les attentes du patient.
Le PRADO (Programme de Retour A Domicile géré par la CPAM) contacte les patients environ 2 mois avant le geste opératoire, afin de planifier les demandes de soins, notamment en termes de kinésithérapie en orthopédie.
Pendant l’hospitalisation : quelques grands principes
- Le jeûne prolongé est non recommandé ; au contraire, il est préconisé de prendre une boisson sucrée deux heures avant l’intervention chirurgicale.
- La prémédication n’est plus systématique, l’aromathérapie est parfois utilisée.
- En per-opératoire, une analgésie avec épargne morphinique est privilégiée.
- Au niveau chirurgical la voie mini invasive est préférablement utilisée et autant que possible absence de drainage.
- Le patient est encouragé avec l’aide des équipes soignantes à se lever l’après-midi même de l’opération et à faire quelques pas.
- Les perfusions sont obturées pour faciliter la déambulation des patients.
- Sans attendre la reprise des gaz une alimentation précoce et adaptée est reprise l’après-midi même (sauf pour la chirurgie digestive où il faut attendre l’aval du chirurgien).
- Dans toutes les situations, la douleur est prise en charge (évalué, traitée et réévaluée)
- La kinésithérapie est aussi débutée le plus tôt possible.

- L’IDE RAAC passe voir les patients entre J1 et J3 pour faire le suivi et recueillir des données à des fins statistiques.
- En l’absence de complication et en fonction des critères de sortie, le patient quitte le service.
Suivi à domicile après sortie :
- Appel du patient à J + 7 post opératoire.
- Questionnaire Grace audit à la sortie du patient, à J 30 et à J 90.

CONCLUSION
La mise en place de la RAAC implique une cohésion et un travail multidisciplinaire, avec pour objectif, une chirurgie anticipée et un environnement péri-opératoire adapté et individualisé.
